Sur le plan médical, on distingue deux groupes de coronavirus : les coronavirus peu pathogènes (on en dénombre quatre actuellement), et les coronavirus hautement pathogènes, dont on ne connaît que deux représentants pour l’instant, le SARS-CoV (pour severe acute respiratory syndrome – syndrome respiratoire aigu sévère ou SRAS en français) et le MERS-CoV.
Les coronavirus peu pathogènes circulent en France chaque année, à l’automne, pendant tout l’hiver et au printemps, mais disparaissent pendant l’été. Pour ces virus comme pour les autres virus saisonniers (grippe, rhume, gastro-entérite…), les raisons de cette trêve estivale sont mal connues.
Il est probable que le fait de rester confiné dans les bâtiments, en hiver, facilite la transmission des virus. Qui plus est, les conditions météo jouent certainement un rôle. Aucun mécanisme précis n’a encore été identifié, mais on sait par exemple que certains virus comme celui de la grippe semblent moins bien résister à l’air chaud qu’à l’air froid et sec. Par ailleurs, ce dernier fragilise la muqueuse nasale, facilitant la pénétration des virus respiratoires tels que les coronavirus.
Le nez, porte d’entrée des coronavirus
Quand une personne infectée par un coronavirus éternue, des gouttelettes de sécrétions nasales chargées de particules virales sont projetées autour d’elle, les plus fines (aérosols) voyageant plus loin que les plus grosses. Pour l’instant, on ne sait pas si le Covid-19 se transmet par aérosol ou si seules les plus grosses gouttelettes sont infectieuses. Il a cependant l’air de mieux se transmettre que le SRAS ou le MERS-CoV, lequel n’a, étonnamment, pas diffusé au-delà de la Péninsule arabique.
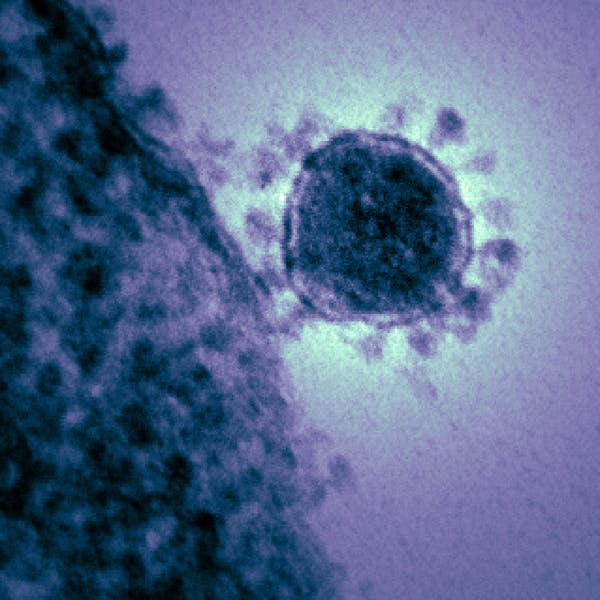
Si une personne saine est atteinte par les projections et respire des gouttelettes contenant des coronavirus, une nouvelle infection commence. Dans un premier temps, les virus pénètrent dans les cellules nasales grâce à une “clé” protéique : la protéine S (de l’anglais Spike, “pointe, épi”). Présente en de nombreux exemplaires à la surface du virus, elle lui confère l’aspect “en couronne” auquel il doit son nom, coronavirus.
Cette “clé” interagit avec une “serrure” située à la surface des cellules humaines, permettant ainsi au virus de s’y accrocher puis d’y entrer. Tous les coronavirus ne possèdent pas les mêmes types de clés, et ne reconnaissent donc pas les mêmes serrures. En revanche, lesdites serrures étant indispensables au fonctionnement de notre organisme, nous les avons tous en nous. Nous sommes donc tous susceptibles d’être infectés par les coronavirus.
Des défaillances multiviscérales
Une fois à l’intérieur d’une cellule, le coronavirus la pirate et la force à produire un grand nombre de copies de lui-même. Après un temps relativement court, 6 ou 8 heures plus tard, ces copies sortent de la cellule infectée (généralement en la détruisant) et partent à l’assaut de ses voisines.
Si l’infection est due à un coronavirus peu pathogène, les symptômes, pour une personne en bonne santé, sont généralement ceux d’un rhume.
Le problème est que les serrures qui permettent aux coronavirus de pénétrer dans les cellules des voies respiratoires sont aussi présentes sur les cellules d’autres organes, comme les reins ou les intestins. Les coronavirus peuvent donc les infecter également. En cela, les coronavirus diffèrent des virus grippaux, qui ne reconnaissent que des structures présentes sur des cellules de l’appareil respiratoire. C’est ce qui explique que la grippe ne donne pas de signes rénaux ou intestinaux.
Dans le cas de virus hautement pathogènes comme le MERS ou le SRAS, les organes atteints peuvent être fortement endommagés. En plus des défaillances pulmonaires sévères, qui entraînent des détresses respiratoires, les patients sont parfois victimes d’insuffisances rénales (qui vont nécessiter de les dialyser), de défaillances cardiaques, etc. Le transfert en réanimation n’est malheureusement pas toujours suffisant, et certains décèdent.
Les connaissances accumulées suite aux épidémies dues au SRAS et au MERS ont permis de mieux comprendre les facteurs qui influent sur l’issue de l’infection. La relation entre le coronavirus et le système immunitaire du patient est particulièrement importante.
Les personnes âgées et immunodéprimées sont les plus à risque
On sait que les personnes les plus prédisposées aux complications sont celles qui sont immunodéprimées (en raison d’une maladie ou d’un traitement médical) ou dont le système immunitaire fonctionne moins bien, comme celui des personnes âgées. Le virus profite de ces défaillances et se réplique mieux.
Voici quelques années, un patient sous traitement immunosuppresseur pour cause de transplantation était par exemple décédé d’une infection par le MERS-CoV. Muselé pour éviter qu’il ne rejette la greffe, son système immunitaire n’avait pu contenir l’infection virale, qui s’était généralisée, atteignant tous les organes.
À l’inverse, les personnes jeunes, dont le système immunitaire est très efficace, sont généralement moins affectées. Ainsi, pour le MERS-CoV, quasiment aucune contamination d’enfant n’a été décrite ; il s’agit plutôt d’une maladie des adultes et des personnes âgées.
La situation était différente dans le cas du SRAS : son taux de létalité était non seulement plus élevé que celui du MERS, mais de plus le virus provoquait le décès de patients jeunes.
Covid-19 : un manque d’informations
Les premières informations concernant le nouveau coronavirus semblent indiquer que les décès concernent des gens très âgés, qui ont déjà d’autres pathologies. Les autres personnes ont l’air de guérir assez rapidement. On manque cependant encore d’informations, et certaines de celles qui sont disponibles semblent différentes des observations réalisées sur les patients dont la maladie s’est déclarée en France. Ainsi, les premières informations diffusées par les médecins chinois semblaient indiquer l’existence d’une pneumopathie, c’est-à-dire une infection pulmonaire basse.
Or certains des patients hospitalisés en France ne semblent pas développer ce type d’atteinte du tissu pulmonaire. Dans leur cas, l’infection reste au niveau des voies respiratoires hautes, nez principalement et probablement gorge et sinus. La situation serait donc différente, par exemple, d’une infection par le MERS : dans ce cas, le virus rentre par le nez et descend très vite dans les voies respiratoires. Dans un cas sur deux on ne le retrouve pas dans le nez, alors qu’il est déjà présent au niveau bronchique et pulmonaire.
La question des porteurs sains reste également à trancher. Étant donné ce que l’on sait des autres coronavirus, on peut supposer que certaines personnes ont un système immunitaire capable de réagir très bien au Covid-19. Celles-ci présenteraient des symptômes légers, qui ne les amèneraient pas à consulter. On ne va pas voir son médecin si on a juste le nez qui coule ! Cependant, elles seraient contagieuses, et propageraient l’épidémie sans le savoir.
Un virus en cours d’adaptation à l’être humain
Les virus peuvent subir des mutations. Faut-il craindre que le coronavirus devienne plus dangereux pour l’être humain ? Probablement pas. On ne connaît en effet aucun cas de coronavirus peu pathogène qui soit devenu hautement pathogène.
Au contraire, les mécanismes d’adaptation font généralement que les virus très pathogènes perdent en virulence au fil du temps. Ainsi, les virus responsables des pandémies de grippe sont initialement relativement peu adaptés à l’humain. Petit à petit, ils accumulent des mutations, et ils deviennent moins pathogènes.
On peut supposer que les coronavirus sont aussi soumis à des mécanismes similaires. En effet, les seuls coronavirus hautement pathogènes connus ont émergé très récemment : en 2003 pour le SRAS et en 2012 pour le MERS. À l’inverse, des études portant sur les génomes des coronavirus peu pathogènes ont révélé qu’ils sont passés chez l’être humain voici plusieurs décennies, probablement dans les années 1940 ou 1950. Contrairement au SRAS et au MERS, ils ont donc eu le temps de perdre en virulence.




